Kopfschmerzen sind eines der häufigsten Beschwerdebilder, weswegen Menschen überhaupt einen Arzt aufsuchen (1). Sie kommen episodisch oder chronisch vor. Die üblichen Auslöser können Stress, Rauch, Hunger, Schlafprobleme, bestimmte Lebensmittel (wie Schokolade, Käse und Alkohol), der Menstruationszyklus und Wetterbedingungen sein (2). Erst wenn Kopfschmerzen besonders stark oder anhaltend sind oder sich nicht durch die Einnahme eines Schmerzmittels behandeln lassen, gehen die meisten Menschen zum Arzt. An der Stelle ist es wichtig für uns zu unterscheiden, welche Ursachen den Kopfschmerzen zu Grunde liegen.
Unterschiedliche Kopfschmerztypen
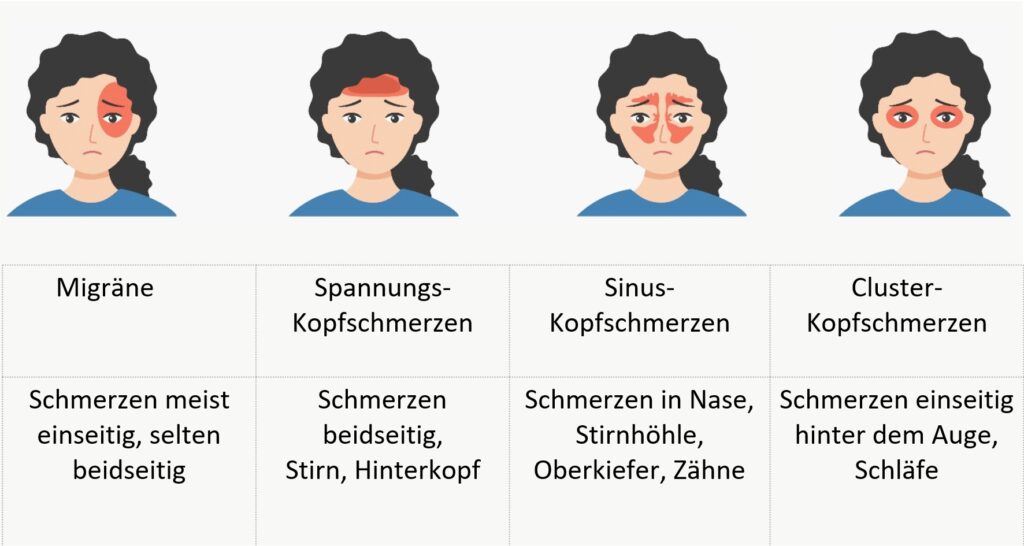
Migräne: Grosse Auswirkungen auf die Lebensqualität
Die zweithäufigste Kopfschmerz-Genese ist die Migräne, welche oft eine massive einschränkende Belastung für die Lebensqualität des Patienten bedeutet.
Eine Migräne ist etwas anderes als gewöhnliche Kopfschmerzen, die fast jeder Mensch ab und zu hat. Bei einem Migräneanfall setzen plötzlich heftige, stechende Schmerzen ein, in der Regel nur auf einer Kopfseite. Sie sind deutlich stärker als gewöhnliche Kopfschmerzen und meist von weiteren vegetativen Beschwerden (wie zum Beispiel Sehstörungen, Übelkeit etc.) begleitet. Längere Migräneverläufe führen oft zu Mischbildern aus chronischer Migräne und Spannungskopfschmerzen (3). Chronische Kopfschmerzen sind definiert als Kopfschmerzen an mindestens 15 Tagen im Monat bzw. über drei Monate über 4 Stunden am Tag. Frauen sind häufiger betroffen, die höchste Inzidenz besteht in der mittleren Lebensdekade (etwa 40ste Lebensjahr).
Spannungskopfschmerzen: Zusammenarbeit mit der zahnärztlichen Abteilung unumgänglich
Davon abzugrenzen ist der Spannungskopfschmerz, welche die häufigste Kopfschmerzerkrankung darstellt. Dieser hat einen dumpf drückenden Charakter und strahlt in der Regel über den gesamten Kopf aus. Die Pathophysiologie des Spannungskopfschmerzes ist bisher noch unzureichend abgeklärt. Es werden eine vermehrte Anspannung der Nackenmuskulatur und damit verbundene Reizung des Nervensystems diskutiert. Die konventionelle Schulmedizin therapiert medikamentös mit Analgetika wie Amitryptilin oder NSAR wie Ibuprofen. Bei regelmässiger Einnahme von solchen Schmerzmedikamenten kann es dann jedoch auch zu einem sogenannten «medikamenteninduzierten Kopfschmerz« kommen. Die
Schmerzen können sowohl durch eine Überempfindlichkeit gegenüber dem Wirkstoff, als auch durch eine Überdosierung oder durch Entzug ausgelöst werden. Sehr häufig kommt es nach Beendigung einer Langzeitbehandlung mit Analgetika zu diesem sogenannten medikamenteninduzierten Kopfschmerz. Da mit dem Einsatz der konventionellen Medizin also meist kein zufriedenstellendes Therapieergebnis zu erzielen ist, sucht ein erheblicher Anteil der Patienten nach komplementären Therapieverfahren (3).
Im Falle von Spannungskopfschmerzen arbeiten wir immer eng mit der zahnärztlichen Abteilung von Paracelsus zusammen. Es gibt eine Erkrankung namens Dysfunktion des Kiefergelenks (Temporomandibular Joint Dysfunction, TMJ), die oft mit Kieferverspannungen und Kopfschmerzen in Verbindung steht. Das TMJ verbindet den Kiefer mit dem Schädel, und Probleme in diesem Gelenk können Schmerzen verursachen, die bis zum Kopf ausstrahlen (4).
Es ist auch möglich, dass eine Überaktivität oder Verspannung der Kaumuskeln durch Zähneknirschen oder -pressen (Bruxismus) zu Kopfschmerzen führen kann. Darüber hinaus kann eine schlechte Zahnstellung, als Malokklusion bekannt, Stress auf die Kiefermuskulatur verursachen und zu Kopfschmerzen beitragen. Und schließlich können selbst Zahnprobleme wie Karies, Infektionen oder andere zahnärztliche Probleme zu übertragenen Schmerzen führen, die Kopfschmerzen verursachen. Daher erfordert eine effektive Behandlung oft die Zusammenarbeit zwischen Zahnärzten, Osteopathen und medizinischem Personal, um die verschiedenen Aspekte anzugehen, die zu Kieferverspannungen und Kopfschmerzen beitragen.
Sinus-Kopfschmerz: Allergien verstehen und wirksam lindern
Der Sinus-Kopfschmerz, welcher häufig durch die Schleimhautschwellung der Nasennebenhöhlen, oder durch Allergien oder chronischen Nebenhöhlen-Entzündungen verursacht wird, ist klassischerweise durch einen frontal betonten Kopfschmerz gekennzeichnet. Meist kommt es bei Vorbeugen des Kopfes zu einer Symptom-Verschlimmerung. Häufig leiden die Patienten auch unter weiteren Beschwerden (saisonal allergische Begleitsymptome, sinus-bronchiales Syndrom, Erschöpfung usw.). Zudem können diese auch mit dentalem Fokus, also einer Zahnbeteiligung einhergehen.
Dieser Sinus-Kopfschmerz Abklärung bedarf daher auch einer interdisziplinären Zusammenarbeit mit der Zahnklinik und kann durch eine Bildgebung (Ultra-Schall- oder DVT- Diagnostik) detektiert werden.
Cluster-Kopfschmerz: Chronisch mit Episoden
Beim Cluster-Kopfschmerz dagegen es dagegen zu einseitigen sehr starken Attacken von Kopf- und Gesichtsschmerzen, die lokalisiert begrenzt sind und in der Regel unbehandelt zwischen 15 und 180 Minuten dauern. Der Hauptschmerz liegt im Bereich hinter den Augen und in der Stirn- und Schläfenregion. Um die Diagnose zu sichern, werden wenigstens 5 Attacken mit mindestens einem Zusatzsymptom (Bindehautrötung, Augentränen, Zuschwellen der Nase, Naselaufen, Pupillenverengung, Oberlidsenkung, Oberlidschwellung, Schwitzen auf Stirn und Gesicht) definiert. Grundsätzlich wird zwischen episodischem und chronischem Cluster-Kopfschmerz unterschieden, wobei der Grossteil unter episodischem Cluster-Kopfschmerz leiden. Die Attacken treten häufig regelmäßig zur selben Tageszeit auf, oft in den ersten Stunden nach dem Einschlafen oder am frühen Morgen.
Je nach Ursache ist es auch wichtig die «ganzheitliche Sicht» auf den Patienten zu bewahren und auch Nebenbefunde wie «Allergien, Zahnstatus, Körperhaltung, Ernährung, Stress-Regulation» in der Therapieplanung mit zu berücksichtigen.
Der Beurteilung der Zähne und Kieferverspannungen, ggfs. sogenannten Bruxismus (Zähneknirschen) wird in der Gesamt-Beurteilung noch ein besonderes Augenmerk geschenkt (4). Hier ist es wichtig, die Anzeichen so früh wie möglich zu erkennen und zu therapieren. Bruxismus kann im Schlaf auftreten und im Wachzustand. Etwa 20 Prozent der Bevölkerung sind betroffen. Neben Kopfschmerzen, kann das Zähnepressen auch zu Tinnitus Zahnabreibungen und weiteren Blockaden führen (sehr häufig haben Bruxismus-Patienten beispielsweise einen Becken-Schiefstand).
Zahnärztliche Mitbetreuung, ggfs. individuell angepasste flexible «Schienen», gezielte Manual-Therapien, Entspannungsverfahren, MBSR und Progressive Muskelentspannung können beispielsweise hier zu einer deutlichen Symptomlinderung führen.
Kopfschmerzdiagnose für die beste Behandlungsstrategie
Anhand der Krankengeschichte lässt sich meist die Kopfschmerzdiagnose festlegen. Hierzu ist es wichtig eine detaillierte Dokumentation zu führen und zu erfahren, wie lange Kopfschmerzattacken andauern und welche Begleitsymptome mit ihnen einhergehen. Wir hinterfragen genau welche «Trigger» es gibt, welche «therapeutischen Massnahmen» und Behandlungen bislang gegen Attacken und zur Vorbeugung eingesetzt wurden und wie weit diese effektiv waren. Durch das Führen eines Kopfschmerztagebuches können Betroffene dem Arzt beim ersten Kontakt wertvolle Informationen über den Zeitverlauf liefern. Der Arzt kann Zusammenhänge und mögliche Auslöser erkennen. Beispiele dazu sind z. B. Tyramin, welches in Wein und Käse vorkommt oder Nitrit aus Wurstprodukten, Koffein, Glutamat usw. Diese vasoaktiven Inhaltsstoffe, alltäglicher Schadstoffe, gilt es zu detektieren. In unserer Erfahrung an der Paracelsus Klinik verschaffen in dieser Hinsicht Colonhydrotherapien sofort Linderung.
Einige primäre Kopfschmerzerkrankungen, wie die Migräne, treten familiär gehäuft auf, sodass auch Informationen über das Auftreten von Kopfschmerzen in der Familie wichtig sind. Eine körperliche Untersuchung und eine neurologische Untersuchung stellen ebenfalls eine wichtige Grundlage bei der Diagnostik dar. In Einzelfällen können ergänzende Untersuchungen vorgenommen werden, wie zum Beispiel eine Craniosakrale- und Wirbelsäulen-Beurteilung, Dunkelfeld-Diagnostik, Laboruntersuchung, Messung einer Schwermetallbelastung, Stuhl-Analyse, zahnärztliche Abklärung oder auch eine Bildgebung (zum Beispiel DVT, Ultra-Schall, CT oder MRT des Gehirns). Für die meisten Kopfschmerzerkrankungen ist aufgrund der guten Auflösung und der fehlenden Strahlenbelastung eine Kernspintomografie (MRT) des Schädels zu bevorzugen, in Notfallsituationen oder bei speziellen Fragestellungen wird auch die Computertomografie (CT) eingesetzt.
Ganzheitliche Therapieplanung für Kopfschmerzen
Nach Abschluss der diagnostischen Verfahren und Ursachenabklärung kann dann eine ganzheitliche Therapieplanung erfolgen. Die komplementärmedizinische Therapie hat hierbei einen wichtigen Stellenwert bei der Therapie von Kopfschmerzen:
Insbesondere die Neuraltherapie ist eine wirksame Methode zur Behandlung von Schmerzen und verschiedenen Krankheiten. Durch die Injektion kleiner Mengen von Procain (örtlich wirkendes Anästhesiemittel) und Homöopathie werden Regulationsblockaden des Organismus aufgehoben und damit verbundene gesundheitliche Störungen in der Selbstheilung unterstützt.
Wie funktioniert Procain und warum braucht man ein Anästhesiemittel? In den zwanziger Jahren entdeckten die Ärztebrüder Huneke eine Möglichkeit, Lokalanästhetika ausser zur örtlichen Betäubung auch zur Therapie einzusetzen. Die von ihnen daraufhin entwickelte „Neuraltherapie nach Huneke“ eignet sich hervorragend zur Beseitigung von Energieblockaden im Gewebe, denn Gesundheit bedeutet Abwehr von schädlichen Reizen und setzt einen ungehinderten Informationsaustausch voraus. Die Neuraltherapie ist eine Regulationstherapie wie etwa die Akupunktur oder die manuelle Medizin und inzwischen biologisch-wissenschaftlich begründet. Die Anwendung einer Neuraltherapie in ein Störfeld kann die störfeldbedingte Krankheit, soweit das anatomisch möglich ist, über das Sekundenphänomen heilen. Als Störfeld oder Herd wird der Punkt bezeichnet, von welchem die Erkrankung ausgeht wie z.B. abgekapselte Bakterienkolonien, oder alte Narben. Solche Störfelder sind meist chronisch belastende Faktoren, die selbst unauffällig sind und keine Beschwerden verursachen, sich aber an ganz anderen Körper Regionen auswirken. Störfelder können Körperfunktionen dauerhaft irritieren und unsere natürlichen Abwehrkräfte so sehr schwächen, dass auch kleinere Belastungen zu Fehlfunktionen oder Schmerzen führen, die oft in keinem Verhältnis zum Auslöser stehen. Wenn unmittelbar nach dem Einspritzen des örtlichen Betäubungsmittels der Patient Schmerz- und Symptomfrei ist, dann wurde der Herd erfolgreich lokalisiert und der Körper wurde während der Betäubungs-Sekunden animiert sich wieder selbst zu regulieren.
Kopfschmerzen und Ernährung
Der ernährungsphysiologische Ansatz zur Linderung von Kopfschmerzen wurde weitgehend erforscht, wobei eine pflanzliche Ernährung die besten Resultate hatte (5).
In einer Studie zeigte die Gruppe mit pflanzlicher Ernährung im Vergleich zu einer Placebogruppe eine signifikante Reduktion der Kopfschmerzschwere (5). Die gesättigten Fette in hauptsächlich tierischen Produkten wie Milchprodukte und Fleisch hatten den grössten negativen Effekt. Eine Reduktion des Fettgehalts in der Ernährung auf weniger als 30 Gramm pro Tag führte zu einer sechsfachen Verringerung der Häufigkeit und Intensität von Kopfschmerzen (6,7).
Selbst eine moderat fettarme Diät (weniger als 20% Fett) zeigte signifikante Abnahmen der Kopfschmerzhäufigkeit und -schwere. Dies deutet darauf hin, dass die Reduzierung der Zufuhr von gesättigten Fetten, hauptsächlich in Fleisch und Milchprodukten, dazu beitragen kann, Migräneanfälle zu kontrollieren. Grünes Gemüse, reich an Magnesium und anderen wertvollen Verbindungen, könnte eine Rolle bei der Kopfschmerzreduktion spielen. Magnesiumpräparate, obwohl ohne Auswirkungen auf die Schwere, könnten die Häufigkeit von Migräneanfällen reduzieren (7,8).
Es ist ratsam, magnesiumreiche Lebensmittel wie grünes Blattgemüse, Bohnen, Nüsse, Samen und Vollkornprodukte in die Ernährung einzubeziehen. Magnesiumpräparate und Magnesiuminfusionen können auch in Betracht gezogen werden, wobei die Nährstoffe idealerweise aus natürlichen Lebensmittelquellen stammen sollten.

Kopfschmerzen und Mind-Body Medizin
Neben Neuraltherapie und Ernährungstherapie, haben sich physikalische Therapien (lokale Wärme Behandlungen, Manualtherapien usw.), orthomolekulare Medizin, klassische Naturheilverfahren und die Body Mind Medizin bewährt und wirken therapeutisch sehr wirksam zur Reduktion der Anfallsfrequenz und Häufigkeit. Die Strategien der Body-Mind Medizin wollen den Menschen darin unterstützen, im persönlichen Alltag einen gesundheitsförderlichen Lebensstil zu entwickeln (9). Besonderes Augenmerk liegt dabei auf dem wechselseitigen Einfluss von Geist, Psyche, Körper und Verhalten auf die Gesundheit (10,11).
Die Wurzeln der MBM liegen u.a. in den Ergebnissen der Stressforschung, unterstützt den Menschen darin die Fähigkeit zur Selbstfürsorge zu entwickeln und zu erhalten. Dabei kann die MBM auch Begleitung bieten eine Sinnhaftigkeit für das eigene Leben und die aktuelle Lebenssituation zu finden. Somit hält die Body- Mind-Medizin ergänzend zur konventionell bewährten und zur naturheilkundlichen Medizin ein ressourcenorientiertes Therapie-Angebot bereit, das die Patientin und der Patient in der Eigenaktivität unterstützt, bewusst an der eigenen Genesung und dem Erhalt der Gesundheit mitzuwirken. Geeignet zur Behandlung des Spannungskopfschmerzes ist die Identifikation von Stressoren und Auslösern. Stressbewältigung durch Achtsamkeit (Mindfulness-Based Stress Reduction Program – MBSR), Bewegungstherapie, Meditation, Bio-Feedback, Kinesiologie, progressive Muskelentspannung, Hydrotherapie und weiteren Therapien (12). Bei Migräne Patienten ist es auch zudem sehr wichtig auf eine ausreichende Schlafdauer, Tagesrhythmik, Karenz von Noxen (Kaffee, Alkohol und Rauchen) zu achten.
In Einzelfällen kann auch initial eine komplexe stationäre multimodale Therapiemassnahme sinnvoll sein.
Neben der ausgewogenen Lebensstilmodifikation und Ernährungsumstellung haben sich auch orthomolekulare Methoden (Procain, Magnesium, Mineralien- Infusionen), gezielte Phytotherapie, manuelle Therapien und gezielte Wärmetherapien (z.B. Indiba und Papimi) bewährt. Auch TCM und Akupunktur ergänzend zur Neuraltherapie kommen gerne zum Einsatz. In der Paracelsus Klinik werden die Patienten immer individuell beurteilt und dementsprechend ein Behandlungsplan erstellt.
Insgesamt zeigt sich in der Behandlung von Kopfschmerzen ein wachsendes Interesse an Biologischer Medizin und einem ganzheitlichen Ansatz. Anstatt nur die Symptome zu lindern, konzentriert sich die Biologische Medizin auf die Ursachenforschung und zielt darauf ab, die zugrunde liegenden Auslöser zu identifizieren. Durch eine umfassende Analyse der Krankengeschichte, Kopfschmerztagebücher und diagnostische Verfahren können individuelle Therapiepläne entwickelt werden, die sowohl konventionelle als auch komplementäre Ansätze umfassen. Unser kurzfristiges Ziel ist es eine Kombination von Methoden zu finden die erfolgreich zur Reduktion der Anfallsfrequenz und -stärke führen. Durch die Integration Biologischer Medizin und ganzheitlicher Behandlungsansätze besteht aber die Hoffnung, dass Patienten mit Kopfschmerzen und Migräne langfristige Linderung und eine verbesserte Lebensqualität erfahren können.

Referenzen:
1. Ha H, Gonzalez A. Migraine Headache Prophylaxis. Am Fam Physician. 2019;99(1):17-24.
2. Bega D. Complementary and Integrative Interventions for Chronic Neurologic Conditions Encountered in the Primary Care Office. Prim Care. 2017;44(2):305-322.
3. Huber R., Michalsen A. 2014; Checkliste Komplementärmedizin. Haug Verlag 372-382.
4. Matheson EM, Fermo JD, Blackwelder RS. Temporomandibular Disorders: Rapid Evidence Review. Am Fam Physician. 2023 Jan;107(1):52-58.
5. Jain MM, Kumari N, Rai G. A novel formulation of veggies with potent anti-migraine activity. Int J Comput Biol Drug Des. 2015;8(1):54-61.
6. Hindiyeh N, Aurora SK. What the Gut Can Teach Us About Migraine. Curr Pain Headache Rep. 2015;19(7):33.
7. Bunner AE, Agarwal U, Gonzales JF, Valente F, Barnard ND. Nutrition intervention for migraine: a randomized crossover trial. J Headache Pain. 2014;15:69.
8. Bic Z, Blix GG, Hopp HP, Leslie FM, Schell MJ. The influence of a low-fat diet on incidence and severity of migraine headaches. J Womens Health Gend Based Med. 1999;8(5):623-30.
9. Ferrara LA, Pacioni D, Di fronzo V, et al. Low-lipid diet reduces frequency and severity of acute migraine attacks. Nutr Metab Cardiovasc Dis. 2015;25(4):370-5.
10. Pfaffenrath V, Wessely P, Meyer C, et al. Magnesium in the prophylaxis of migraine–a double-blind placebo-controlled study. Cephalalgia. 1996;16(6):436-40.
11. Veronese N, Demurtas J, Pesolillo G, et al. Magnesium and health outcomes: an umbrella review of systematic reviews and meta-analyses of observational and intervention studies. Eur J Nutr. 2019;
12. Erwin Wells R, Phillips RS, McCarthy EP. Patterns